1º CONSULTA GRATIS
PRIMERA CONSULTA GRATIS

Puedes consultar tus dudas y funcionamiento, en una primera consulta gratis
primera consulta de 30 minutos gratis

La mayoría de la gente acepta sin problema que el corazón le palpite con fuerza cuando ve a la persona de la que está enamorado o que le tiemblen las piernas cuando va a hablar en público. Son emociones que provocan síntomas físicos reales. Sin embargo, cuesta aceptar que los mismos pensamientos que te encogen el estómago puedan llegar a provocar dolencias tan graves como ceguera, convulsiones o parálisis. Y sin embargo, así lo recoge Suzanne O’Sullivan en su libro Todo está en tu cabeza (Ariel, 2016), en el que hace un repaso por algunos de los casos de enfermedades psicosomáticas más impactantes con los que ha lidiado a lo largo de su carrera.
Una vez, la neuróloga O’Sullivan tuvo una paciente llamada Linda que se había notado un pequeño bulto en el lado derecho de la cabeza. Era solo una acumulación de grasa, pero no dejaba de hacerse pruebas y comprobaciones. Al poco, perdió la sensibilidad del brazo y la pierna derechos: la paciente estaba segura de que el bulto había llegado al cerebro. Cuando O’Sullivan la vio, la parte derecha de su cuerpo, donde tenía el bulto, había perdido todo movimiento y sensibilidad. El hecho de que Linda no supiera que la parte derecha del cerebro controla la parte izquierda del cuerpo había hecho que su mente se equivocara al crear sus síntomas. Linda sufría un trastorno psicosomático: sus pensamientos le causaban síntomas de una enfermedad que no tenía.
«Tu cuerpo te está diciendo que algo no va bien dentro de ti y que no lo estás viendo»
Cuando O’Sullivan se estaba especializando como neuróloga, le enseñaron a despachar a los enfermos que tenían síntomas físicos causados por conflictos mentales. “Todos mis pacientes tenían convulsiones pero en el 70% de los casos no tenían epilepsia: por más que les examinaba no encontraba ninguna lesión ni causa neurológica que explicase sus síntomas. Tenía que ser algo psicológico”. Pero decirles que no tenían epilepsia y mandarlos a casa no les suponía ningún tipo de consuelo, así que la doctora se sintió obligada a encontrar la manera de ayudarles.
Fue en 2004 cuando empezó a hacer algo al respecto. Desde entonces, cuando da con un paciente con síntomas pero sin lesiones neurológicas, intenta hacerle entender que el origen de sus males es un problema psicológico que no está resolviendo bien. Pero los pacientes no suelen aceptar este diagnóstico. “Tienen un estrés mental del que no son conscientes y alguien les está obligando a enfrentarlo. Esos síntomas son una manifestación del organismo: tu cuerpo te está diciendo que algo no va bien dentro de ti y que no lo estás viendo”, cuenta la neuróloga.
Nadie está a salvo de estas enfermedades, hay cientos de causas que las originan. Según O’Sullivan, los casos muy extremos, como los ataques o las parálisis, suelen nacer de traumas psicológicos severos; los menos graves pueden surgir de un cúmulo de agobios pequeños que los pacientes no saben gestionar. “Depende de la atención que la persona presta a los dolores. Si se obsesionan y tratan de buscar una y otra vez una explicación médica que no existe, es posible que acaben desarrollando la enfermedad psicosomática”, explica O’Sullivan.
«Las discapacidades que ideamos son tan infinitas que ya he dejado de creer en los límites»
Para curarse, la atención psicológica es indispensable. Según O’Sullivan, lo primero es abandonar la idea de que hay una enfermedad orgánica. La siguiente fase es ver cómo la mente afecta al cuerpo: si sientes palpitaciones y te das cuenta de que tienes ansiedad, empezarán a ser mucho menos graves al saber por qué están causadas. Pero si las asocias a problemas del corazón y las pruebas médicas no reafirman tu idea, probablemente te obsesiones y las palpitaciones empeoren.
“A veces los pacientes desean desesperadamente que encuentres un mal resultado en las pruebas, que pongas nombre a su enfermedad y les recetes unas pastillas que justifiquen sus dolores”, cuenta la neuróloga. Este problema es mucho más común de lo que parece. El 30% de las personas lo sufre y la inmensa mayoría ni siquiera lo sabe.
Tras más de diez años de dedicación a las enfermedades psicosomáticas, Suzanne O’Sullivan sigue sin poder elegir cuál ha sido el caso más grave que ha visto. “Los casos más duros son los de la gente que enfermó cuando tenía 16 años y a los 50 sigue viendo a médicos. Están ciegos o en silla de ruedas y siguen operándose. Hay gente que conozco que come a través de un tubo pero no tiene ninguna enfermedad orgánica. Cada parte de su cuerpo ha sido afectada por su mente”.
Para Suzanne O’Sullivan ya nada es increíble. “Las discapacidades que creamos con nuestra mente son tan infinitas que ya he dejado de creer en los límites”.

“Oniomanía” viene del griego antiguo onios —“lo que está en venta”—, y mania—“locura”—. Este término, inventado a finales del siglo XIX, ha sido reemplazado por definiciones más intuitivas como “adicción a las compras” o “compras compulsivas”. Pero la esencia se mantiene: falta de control frente al consumo, un trastorno que en su forma más grave afecta a entre el 3% y el 7% de la población, según diversos estudios.
Ansiedad, insatisfacción, falta de autocontrol y sentido de culpa son algunos de los rasgos distintivos de las personas que padecen este desorden, cuyos síntomas fueron descritos por primera vez por los psiquiatras Emil Kraepelin y Eugene Bleuler a finales de 1800. Pese a su temprano descubrimiento, el trastorno de compra compulsiva —compulsive buying disorder (CBD), en inglés—, no está catalogado como tal en los manuales de diagnóstico de desordenes mentales. Hasta los años ochenta, lo mismo ocurría con la ludopatía.
“Es un fenómeno que se estudia poco porque se tienen que dar muchos criterios juntos a la vez para poder hablar de compra compulsiva”, admite Jesús de la Gándara, jefe de Psiquiatría del Hospital Universitario de Burgos y uno de los pioneros del análisis de este fenómeno. Explica que la comunidad científica ha llegado a aceptarlo como un comportamiento anormal y patológico. “Se describió como una adicción sin drogas, una adicción a un comportamiento como puede ser el sexo, el trabajo o Internet”, especifica, “que consiste en comprar de forma excesiva, hasta desembocar en problemas económicos o sociales”.
El impulso por comprar es insaciable e irrefrenable; da alegría y hace sentir bien. “Provoca excitación, tensión, placer”, enumera de la Gandara, quien explica que los casos patológicos son pocos y muy concretos, y van vinculados a problemas de ansiedad, trastornos de la personalidad y estrés. “En general, todos los pacientes presentan baja autoestima y compran como forma de evasión”, mantiene José Antonio Molina, doctor en psicología y autor del libro SOS… tengo una adicción (Pirámide). “Se sienten aburridos e insatisfechos y se autoengañan pensando que les vendría bien salir a comprar unos zapatos marrones, que se les subiría el ánimo”. Y así empieza el vórtice una y otra vez.
No importa cuánto gastemos; la literatura especializada no habla de una cifra o porcentaje concretos. Si, de manera constante y mantenida en el tiempo, sufrimos episodios incontrolables y muy intensos de compra que nos llevan a endeudarnos, tienen que sonar las alarmas. “Adquirir cosas inútiles, que no empleamos, y luego arrepentirse de la compra son las primeras señales de alerta”, dice Javier Garcés, psicólogo experto en comportamiento del consumidor y presidente de la Asociación de estudios psicológicos y sociales. Explica que cuando la culpa desaparece, volvemos a caer en la trampa. Y cada vez queremos más. “No es muy diferente al alcoholismo”, señala.
Garcés fue uno de los autores del último estudio que se publicó acerca de este fenómeno en la UE, elaborado a través del Instituto Europeo Interregional de Consumo. El informe, publicado hace una década, refleja que más de un tercio de la población comunitaria tiene “problemas de descontrol en la compra o en el gasto”, y que “un 3% llega a niveles que suelen considerarse patológicos”. Según el psicólogo, estas cifras siguen siendo representativas. El Hospital Universitario de Bellvitge, especializado en el tratamiento de esta patología, alertó sin embargo en 2014 de que entre un 6% y un 7% de la población de los países desarrollados sufre este desorden, que sigue creciendo año tras año.
De acuerdo con el estudio promovido por la UE, los jóvenes tienen un nivel mucho más alto de adicción a los estímulos de compra y hasta un 8% presenta comportamientos patológicos. A diferencia de los adultos, aceptan de mejor gana los valores consumistas y son más vulnerables frente a “los mensajes que relacionan el dinero con la felicidad, el éxito social y el prestigio personal”. Un espejismo de lo que podría ser el futuro: el trastorno de compra compulsiva suele empezar a manifestarse en la adolescencia, pero los afectados tardan unos 10 años de media en reconocer su problema. “Normalmente, es cuando ya están quebrados”, garantiza Garcés.
Según el psicólogo, los compradores compulsivos no son más que la punta del iceberg de un fenómeno social que nos afecta a todos: el consumismo. Los estudios coinciden en que la mayoría de nuestras compras que no están planificadas, sino realizadas bajo impulso. Algo común y corriente que no tiene que despertar preocupaciones si se logra mantener el control. El psicólogo asegura sin embargo que el auge de los centros comerciales, la publicidad, las tarjetas y la frivolización del crédito han llevado a la impulsividad a cobrar otra dimensión. “La ideología de la sociedad de consumo es ‘compra y gasta para ser feliz’, y algunas persona por su naturaleza son más vulnerables”, recalca.
Javier Rovira, profesor de marketing de ESIC, admite que la publicidad y el marketing exacerban esta situación de consumo desenfrenado que ya a partir de la década de los ochenta empezó a imponerse como paradigma de vida. “Ya se cuestiona que tenemos más de lo que necesitamos, pero, sociológicamente hablando, es inevitable y va a seguir ocurriendo”. De la Gándara confirme que este mundo “es un hipermercado” y recuerda que la clave del consumismo es justo la creación de un sentimiento de insatisfacción. “Los seres humanos no sabemos elegir adecuadamente y leer la realidad”. Y es así que perdemos el control.
José Antonio Molina, psicólogo experto en conductas adictivas, explica que el primer paso para tratar un trastorno de compra compulsiva es trabajar para que el paciente reconozca su problema. “Suele haber una negación”, asegura. Después, independientemente de si existen patologías añadidas que requieren curas farmacológicas, se va enseñando cómo hacer una compra controlada. Estas son las principales recomendaciones:
Garcés recomienda llevarse siempre una libreta donde apuntar todos los pagos y, si no logramos dejar en casa la tarjeta de crédito, por lo menos envolverla en un papel o meterla en un sobre encima del cual apuntaremos todas las veces que la sacamos y cuánto nos gastamos con ella.
Molina explica que el tratamiento tiene que durar, al menos, un año. “Hay que acostumbrarse a comprar de forma relajada y eso no se aprende de un día a otro”, concluye.
El consejero de Sanidad, Antonio María Sáez ha inaugurado esta mañana la XXVII reunión de de la Asociación Castellano y Leonesa de Psiquiatría, que bajo el lema «Continuidad en la psiquiatría castellano y leonesa» discurrirá hasta mañana en Valladolid. Más de un centenar de especialistas de la Comunidad participarán en este encuentro, al frente de los cuales se encuentra el presidente de la Asociación, Fernando de Uribe, quien ha explicado a ABC el momento por el que pasa esta rama y los temas que se van a tratar.
– Qué van a tratar en el Congreso?
– Destacaría tres bloques. Uno tiene que ver con la gestión clínica, quees donde ha intervenido el consejero de Sanidad. Se trata de tema que es bastante actual, ya que tenemos un servicio de cardiología y otro de psiquiatría que están pilotando dos experiencias en este sentido. Otro bloque tiene que ver con la psiquiatría infantil, donde buscamos ver si los nuevos dispositivos que se han ido abriendo en Valladolid están dando la respuesta adecuada y analizar diversas patologías, como pueden ser las de trastorno del desarrollo. El último apartado estará relacionado con el ámbito de la Atención Primaria.
-¿Cuáles son los principales enfermedades psiquiátricas del siglo XXI?
– Realmente la gran plaga que hay es la depresión, algo que ya ha dicho la Organización Mundial de la Salud. Los trastornos afectivos son las enfermedades más prevalentes, ya que por fortuna las enfermedades más ligadas a lo que se suele llamar locura se mantienen estables, no hay un aumento apreciable, algo que sí pasa en el tema de las depresiones.
-¿Cuáles son los principales síntomas de la depresión?
– La depresión contempla varios síntomas. El primero es la tristeza, pero también hay pérdida de ganas de hacer una serie de actividades habituales, pérdida de apetito, insomnio y, en ocasiones, ideas de tipo suicida. No obstante, es importante decir que la tristeza no es depresión, que es uno de las equivocaciones que suele tener la gente. Una persona puede experimentar sentimientos de tristeza ante la pérdida de un familiar, pero no tiene depresión necesariamente.
-¿Hay alguna época del año con especial incidencia de estos casos?
-Tradicionalmente aumentaban más los meses en los que cambiaba el tiempo, es decir en otoño y primavera, pero ahora es todo más estable, prácticamente se produce por igual a lo largo de todo el año.
-Ha cambiado la percepción del enfermo psiquiátrico?
– Por fortuna sí lo ha hecho, aunque en parte. El problema es que volvemos a unos peligros de otras épocas como son el de ligar la enfermedad mental con los problemas de delincuencia, etc. Antes cuando el paciente cometía una agresión en seguida se sacaba que tenía una patología psiquiátrica, ahora es distinto, son pacientes normales que comenten un acto delictivo y siempre se está buscando si ese paciente lo ha hecho porque tiene un problema psiquiátrico, hasta desde el punto de vista de los abogados. Un caso claro es el de Breivik en Noruega.
-¿Se ha evolucionado en el tratamiento?
– Es otro de los temas que se va a debatir en la reunión. Realmente no hay unas innovaciones relevantes en la forma de tratar las distintas patologías. No obstante, los fármacos que han ido surgiendo tienen menos efectos secundarios que los anteriores, pero su eficacia es más o menos similar.
-Han aumentado los casos de depresión por causa de la crisis?
– Sí que es verdad que estamos viendo que hay más gente que alega problemas económicos a la hora de su problemática afectiva o en casos de conducta afectiva, pero cuando esto se analiza no parece que esto determine un mayor número de conductas de suicido.
-¿Cómo se puede ayudar, a nivel psiquiátrico o clínico, a una persona que ha perdido su trabajo, su vivienda… y que se encuentra en una situación extrema?
-Hay un factor que es la resiliencia, que es la capacidad que tiene la gente de soportar la adversidad, y es verdad que hay gente que lo hace sin ningún problema, aunque es cierto que otros lo llevan peor. En muchos casos es muy importante el apoyo familiar.
-¿Han percibido un cierto miedo a pedir una baja pese a cursar algún tipo de enfermedad por la actual situación laboral?
– Es algo que se oye, pero las cosas hay que demostrarlas y no podemos. Además, a nosotros sólo nos llegan pacientes derivados del médico de familia y son personas que están ya de baja, así que no sabemos lo que pasa antes y sí que puede que ocurrir que si no hay trastornos especialmente graves el paciente no coja la baja, al igual que pasa con los resfriados.
-¿Han aumentado las patologías derivadas de la mayor tensión en el trabajo?
– Yo diría que es más o menos estable, nosotros no hemos visto aumentada la asistencia a consulta, aunque es posible que muchos de estos casos no nos lleguen, ya que suelen hacerlo un 10 ó 15% de los pacientes que llegan a Atención Primaria con patología psiquiátrica.
-¿Qué retos tienen por delante?
– Hay una serie de cuestiones importantes, pero que sobrepasan nuestras capacidades. Sí que nos interesaría que se aprobara la especialidad de psiquiatría infanto juvenil, que está a punto de salir y es lo que había que desarrollar en nuestra Comunidad. Por otro lado, hay que procurar que la salud mental se vea afectada lo menos posible por los recortes, ya que es una materia en la que no hemos logrado todavía el pleno desarrollo.
 La red es una de las principales fuentes de consulta de los pacientes, práctica que preocupa a los profesionales de la salud.
La red es una de las principales fuentes de consulta de los pacientes, práctica que preocupa a los profesionales de la salud.El autodiagnóstico es uno de los errores más cometidos en la sociedad que pueden desencadenar problemas realmente graves para los enfermos.
A pesar de los problemas que la información que se puede encontrar en internet puede ocasionar en sus visitantes, existen determinados contenidos avalados por profesionales de la salud que aportan datos y diagnósticos de valor al usuario.
Uno de estos ejemplos es el evaluador de síntomas de CuidatePlus que permite, mediante una interfaz sencilla, introducir todos los datos del paciente relacionados con su salud, el motivo de su consulta o dolencia y, a partir de una serie de preguntas, arroja una serie de resultados. Estos permitirán acceder al contenido publicado en CuidatePlus.com, redactado siempre con los conocimientos de los profesionales sanitarios. Por tanto, se trata de noticias o índices de enfermedades totalmente fiables y verificadas.
Si el propio paciente lo desea, puede ponerse en contacto con los médicos directamente, divididos por especialidades en el directorio. Desde el propio evaluador, se puede acceder a la lista de todos los especialistas conectados, que, mediante un chat de comunicación directa y sin intermediarios, con posibilidad de enviar fotos, responderá a todas las cuestiones planteadas y arrojará su diagnóstico.
Pero, ante todo, recuerde: ante cualquier urgencia, acuda inmediatamente a su centro de salud o al hospital más cercano.
Sus padres han encontrado la nota de despedida antes de tiempo. Aún no se ha quitado la vida. Tiene 30 años, ningún trastorno de salud mental diagnosticado y está ultimando los detalles de su suicidio. Ya ha escogido la fecha. Cuando su familia halló por casualidad la misiva, acudió a un centro de Salud Mental para saber qué hacer, cómo encarar esa conversación. Cómo ayudarle.
«Muchos profesionales siguen insistiendo en ciertos mitos que no son ciertos. Se recomienda no preguntarle a esa persona directamente si se quiere suicidar, porque eso puede darle la idea. Pero no es así como hay que actuar, hay que abordarlo abiertamente y no evitar la palabra», explica Javier Jiménez, de la Asociación de Investigación, Prevención e intervención de suicidio (AIPIS). A ella acudió la familia de este joven en busca de una orientación más personalizada y específica que las dos guías que les facilitaron en el centro. Con el asesoramiento de la asociación —completamente voluntario y exento de ayudas públicas— intentarán que su hijo no se convierta en una de las diez personas que diariamente se quita la vida en España.
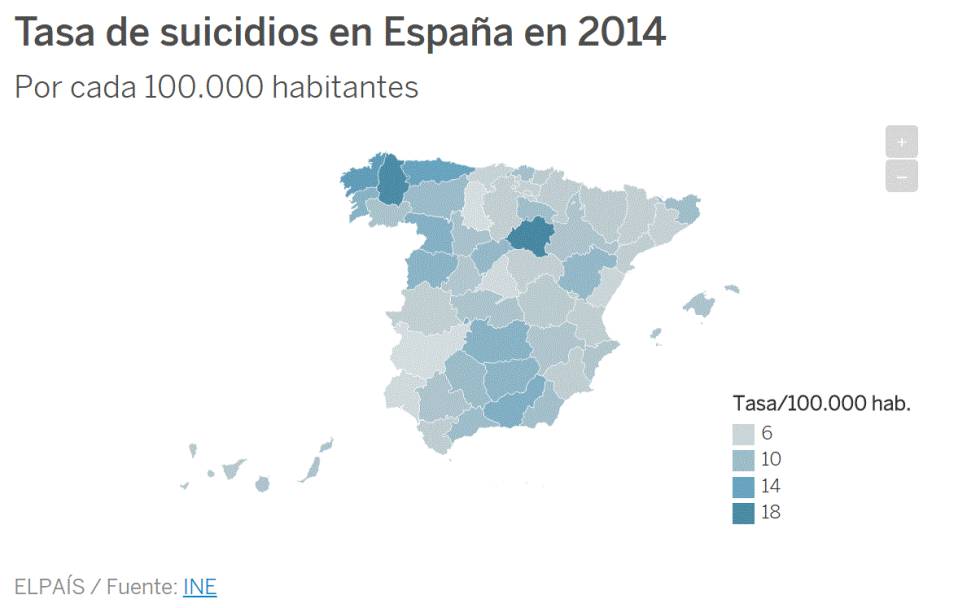 pulsa en la foto
pulsa en la foto«En los últimos veinte años hemos pasado de ser un país de riesgo bajo de suicidio a riesgo medio, y estamos a punto de pasar al alto» subraya Julio Bobes, catedrático de Psiquiatría de la Universidad de Oviedo e integrante de Asociación Internacional para la Prevención del Suicidio (IASP). Con 3.910 muertes al año, el suicidio continúa por tercer año consecutivo marcando récord, situándose como primera causa de muerte no natural en nuestro país, por encima de los accidentes de tráfico. Una realidad que pone el foco en las estrategias para frenar este aumento, que ha llevado a España a superar a Grecia en el número de suicidios dentro de la Unión Europea.
Debido a la transferencia de competencias, los sistemas sanitarios autonómicos son los encargados de desarrollar sus propios protocolos para combatir la tendencia. Pero no hay ningún imperativo. «Eso significa que algunas regiones hacen algo, otras tratan de hacer, y otras no hacen nada. La desigualdad regional es tremenda», denuncia Bobes. Cataluña lidera el terreno en la prevención, con un plan regional y un Codi Risc Suicidi (CRS) que se aplica en todo su territorio, aunque aún es precipitado estimar su impacto. «No se han hecho grandes inversiones ni se ha contratado a nadie, el programa se basa en aprovechar los recursos existentes para detectar a las personas con riesgo de suicidio y hacerles un seguimiento de forma proactiva» explica Víctor Pérez Sola, responsable del área de Psiquiatría del Hospital del Mar y asesor de la Generalitat en la atención de las conductas suicidas.
Aunque otras comunidades como Madrid o Asturias cuenten con sus propios protocolos, muchos expertos llevan años demandando que España implante un plan nacional para luchar contra las muertes voluntarias que cumpla con lo que la propia Organización Mundial de la Salud ha solicitado.
Algo que de momento no está en la agenda política y cuyos intentos para llevarla a cabo se han visto históricamente frustrados, a pesar de que el ministerio de Sanidad rubricase acuerdos para hacerlo. El primero data de 2005 en Helsinki, donde se celebró la conferencia ministerial europea de la OMS. Todos los países entonaron el mea culpa y aceptaron que habían desatendido el asunto, comprometiéndose reducir sus cifras para 2010 a través de planes nacionales. «Nosotros tardamos dos años solo en traducir al español ese documento que habíamos firmado. Se perdieron dos años importantísimos para su aplicación, pero en la década posterior tampoco se ha avanzado nada en este sentido porque en 2009 estalló la crisis y fue la excusa para la dejadez de las autoridades», recuerda Bobes.
Todo quedó en papel mojado, la misma suerte que corrió la propuesta no de Ley aprobada en el Congreso por unanimidad en 2012 y presentada por la entonces líder de UPyD Rosa Díez. Javier Jiménez formó parte de la comisión de trabajo posterior, conformada para desarrollar el borrador de la futura ley de prevención. «Lo echaron para atrás. Algunas comunidades como Andalucía votaron en contra, y aquello quedó en punto muerto», recuerda el psicólogo clínico.
Aunque valora muchas de las iniciativas que privada o regionalmente luchan contra el problema (como el Teléfono de la Esperanza) Jiménez considera que el esfuerzo es obviamente insuficiente y se está dando la espalda al problema de fondo: «Lo que hay en España son programas piloto, y solamente en algunos hospitales, como el Código 100 de la Fundación Jiménez Díaz o el del 12 de Octubre». El psicólogo revela que se trata de herramientas aún muy básicas, enfocadas fundamentalmente a aquella población reincidente, que ya ha tenido tentativas frustradas. «Pero con eso no basta. Hay que prestar atención también a quienes están en riesgo y aún no lo han intentado. Nosotros no damos abasto, esto es un problema mucho más complejo que requiere ir más allá», enfatiza.
Estamos cada uno en nuestra Torre de Babel y así es imposible saber la realidad
La nula unificación en los planes deriva, además, en otro problema añadido: la falta de transparencia en la cifra de suicidios totales. Los únicos oficiales son los del INE y datan de 2014. Muchas comunidades -como Madrid- comunicaron erróneamente los datos durante años y desequilibraron la estadística de defunciones, y hay otras que, según los expertos, ni siquiera las comunican: «Estamos cada uno en nuestra Torre de Babel y así es imposible saber la realidad exacta de lo que está ocurriendo con los suicidios. Para prevenirlo primero tenemos que tener claro qué es lo que pasa, cuántos hay exactamente», explica Bobes.
Víctor Pérez Solá coincide, y defiende un plan nacional que permita a cada región intervenir en función de las necesidades propias: «Apuesto por un enfoque realista. Que haya una estrategia mínima a escala nacional, con una dotación económica y humana, para que todas las comunidades estén obligadas a establecer protocolos que se adapten a sus particularidades, más urbanas, menos… Porque las características de un suicida en Extremadura no son las mismas que las de Madrid «, agrega. Actualmente, Asturias y Galicia lideran el ránking de suicidios en nuestro país.
El silencio y el tabú
Los expertos responden al unísono sobre qué es lo necesario para frenar el incremento de suicidios, y cómo reforzar la prevención. Reclaman mayor dotación económica y humana (con mejor formación para los profesionales sanitarios), sinergia entre comunidades y mayor concienciación social con los problemas de salud mental. El 90% de los casos de suicidios se producen en pacientes con un enfermedad mental, y de ahí debe arrancar cualquier medida posterior: «En muchas ocasiones se ha puesto de manifiesto la cantidad irrisoria de fondos destinados a la psiquiatría en comparación con los fondos destinados al cáncer. Tenemos un amplio margen de mejora. Para saber las medidas eficaces preventivas en el suicidio hace falta investigar. Y para eso hace faltan datos, y para eso hace falta dinero», resume Blanca Reneses. «La depresión mayor es una de las primeras causas de pérdida de vida en el mundo. Mucho más que el cáncer y mucho más que las enfermedades neurológicas. Es un problema de gran impacto que no llama tanto la atención como otros, y el suicidio es una de sus formas de expresión», lamenta Mayol. «Es la rama pobre de la Sanidad», apoya Javier Jiménez.
La alarma ya existe, pero nos resistimos a mirarla
La mayoría se apoyan en la probada eficacia de las campañas para reducir la mortalidad en carretera para reclamar acciones similares en materia de suicidios. «Las muertes por suicidio son tan evitables como las de tráfico. Hace falta más concienciación y más campañas públicas, aunque solo con eso no vamos a reducirlo», opina Víctor Pérez Solá. Abogan por algo mucho más sencillo: hablar de él.
El muro de silencio construido en torno al suicidio ha enquistado el problema hasta invisibilizarlo. Es una muerte silenciosa que queda silenciada. Convienen en la necesidad de que los medios de comunicación sean precavidos a la hora de dar informaciones, pero opinan que las recomendaciones de la OMS (que incluso desaconseja escribir la palabra) fracasan en su objetivo de evitar el efecto contagio. Apelan a unas directrices cuidadosas (no dar detalles sobre los métodos o no glorificar al suicida) pero variando la deriva actual en la que estos fallecimientos, simplemente, no cuentan. «Mueren diez veces más personas por suicidio que por violencia de género y la causa mayor de muerte de personas jóvenes es el suicidio. Y nadie lo sabe, porque no se habla», lamenta el psiquiatra.
Javier Jiménez detalla cómo, en un instituto madrileño que había sufrido cinco suicidios de jóvenes en los últimos cinco años, rechazaron que la ASIPI diera una charla de orientación sobre estas conductas. «Nos dijeron que íbamos a alarmar a los estudiantes y a los padres. ¿Cómo iba a alarmar una asociación de prevención? La alarma ya la tienen, pero se resisten a mirarla», asegura. En general, cunde la sensación de que se ha sobredimensionado la repercusión del efecto contagio. «Es como si dijéramos: no hables de violencia de género, porque eso les va a dar ideas al maltratador y pegarán a las mujeres», compara Pérez Solá.
Jiménez lleva la comparación unos siglos atrás, cuando el suicida arrastraba un estigma que impedía a la familia enterrarle en el camposanto. O cuando se torturaba públicamente el cadáver del fallecido para que no cundiera el ejemplo. «Ahora se suicidan los que están locos, y esos no tienen remedio. Eso es lo que parece que piensa la sociedad», lamenta. El estigma ha mutado en silencio.
En paralelo a la inexistencia de un plan nacional, en los últimos años han surgido nuevos planes de investigación que permitan detectar tempranamente conductas que desembocan en la muerte autoinflingida. La Universidad de Alicante está desarrollando una herramienta para rastrear y detectar mensajes prosuicidas en Internet, y así atacar a uno de los segmentos, el adolescente, donde las cifras de muertes son más alarmantes.
Otro de los ejemplos de cómo el Big Data puede ayudar a la previsión temprana de suicidios es la herramienta HIKARI, pionera en nuestro país. Desarrollada por el Hospital Clínico San Carlos y Fujitsu, intenta que los profesionales sanitarios sean capaces de detectar síntomas suicidas en los pacientes, utilizando para ello los historiales clínicos. «El planteamiento es cómo estudiar la gran cantidad de datos sanitarios para poder entender mejor los problemas de salud mental y permitir a los profesionales trabajar mejor en la identificación de patrones suicidas» explica Julio Mayol, el director del centro. La psiquiatra Blanca Reneses precisa que se trata de una herramienta de investigación, cuyos resultados se harán públicos cuando finalicen los estudios de campo. «Para poder predecir y prevenir, necesitamos tener buenos datos inicialmente. Esta herramienta ayuda a sintetizar el gran volumen de información», apostilla, señalando que la mayoría de los que se quitaron la vida habían acudido previamente al sistema sanitario. Se trata de detectar quiénes están en riesgo aunque no hubieran expresado su voluntad manifiesta de suicidarse.
En una fase más avanzada, HIKARI también podrá incorporar otros datos (de meteorología o de las redes sociales) que ayuden a detectar los múltiples factores que influyen en la conducta suicida. En los próximos meses harán públicos los resultados. «De momento aún estamos estudiando si la máquina es suficientemente fiable para identificar lo mismo que identificaría un médico leyendo ciertos datos sobre diagnósticos y hábitos del paciente. Y ahora mismo parece que la inteligencia artificial es bastante fiable», precisa Mayol.
Organizaciones defensoras de los derechos de los animales convocan para este domingo una manifestación para reivindicar la necesidad de proteger el lobo ibérico, con riesgo de extinción.

Dos lobos ibéricos. /José Antonio Maldonado Moreno (Naturalh Fotografía)
“Detener la constante matanza de lobos”. Esto es lo que reclaman asociaciones ecologistas como Lobo Marley, Equo, Ecologistas en Acción, WWF, European Greens y la Alianza Europea para la conservación del Lobo, que denuncian la situación crítica que vive el Lobo Ibérico y la falta de voluntad que la administración muestra para salvaguardar el futuro de una especie que ha sido declarada de interés comunitario por la Unión Europea. Por ello, han convocado este domingo la segunda manifestación por la protección del lobo en Madrid, que partirá a las 12 del mediodía desde la plaza de Atocha hasta Sol.
Las cifras que maneja el Ministerio de Agricultura hablan de un aumento del 20% de las manadas que habitan en España. Sin embargo, las asociaciones animalistas sospechan que las cifras son infladas desde la administración por las presiones que sufren desde ciertos entornos ganaderos.

Cartel de la manifestación por la protección del lobo ibérico
Uno de los principales problemas, según Ecologistas en Acción, es la falta de un control profesionalizado a la hora de abordar los censos del Lobo, que lejos de basar sus datos en procesos científicos, están fundamentados en estimaciones difusas. Por ello, los defensores de los animales exigen un censo basado en trabajos de campo realizados por científicos y biólogos acreditados.
Según denuncian organizaciones ecologistas, la situación de la especie ya es irreversible en Extremadura donde parece haber desaparecido, al igual que en Andalucía donde ya es considerado como especie en peligro de extinción.
Una de las zonas donde el lobo vive su mayor riesgo está en la frontera con Portugal, país donde es considerado como especie protegida. Muchos de los lobos son asesinados al cruzar desde el país luso a España, tal y como denuncian las principales asociaciones ecologistas de España y Portugal.
Los ganaderos ven en el lobo un enemigo por el peligro que supone para sus rebaños y granjas. En aquellos territorios donde hay lobos, las administraciones autonómicas indemnizan a los campesinos que pierden animales por el ataque de estos carnívoros.
Este sistema de compensación no satisface ni a ecologistas ni a ganaderos. Según Ecologistas en Acción, el dinero debe invertirse en crear infraestructuras y sistemas que aseguren el ganado y no en la reparación del daño. Argumentan que su causa no va contra los intereses de los granjeros, sino que buscan medidas preventivas que permitan la coexistencia del lobo y animales agropecuarios.
Hasta inicios de los años 70 el lobo era considerado por las administraciones españolas como una plaga , algo que siempre ha sido vinculado a países sin industrializar y atrasados. Es por ello, que la caza fue justificada y aceptada por la población, tanto rural como urbana.
Los cambios económicos que España vivió durante los inicios de los años setena explican el aumento de asociaciones ecologistas que comenzaron a luchar por preservar la identidad y el futuro de esta especie que hoy sigue siendo perseguida.
Pese a la concienciación ciudadana en torno al problema del lobo, los casos de cacerías contra el lobo ibérico no dejan de aparecer en los medios. Asociaciones como Fapas denuncian la constante aparición de ejemplares asesinados en caminos rurales o, incluso, colgados de arboles y postes mostrando claras señales de ensañamiento.






TRASTORNO ANSIEDAD POR ENFERMEDAD
Trastornos de Ansiedad por Enfermedad
Preocupación por padecer o contraer una enfermedad grave.
No existe síntomas somáticos o si están presentes son únicamente leves. Si existe otra afección médica un riesgo elevado de presentan afección médica, la preocupación es claramente excesiva o desproporcionado.
Existe 1° elevado de ansiedad acerca de la salud, y el individuo se agrava con facilidad por su estado de salud.
Presenta comportamientos excesivos relacionados con la salud, comprobarse su cuerpo parisinos enfermedad o presenta evitación por mala adaptación por ejemplo evitar las visitas al médico al hospital.
La preocupación por enfermedad ha estado presente al menos durante seis meses, de la enfermedad temida especifica puede variar en ese periodo de tiempo.
Existe la preocupación relacionada no se explica mejor por otro trastorno mental como puede ser un trastorno de síntomas somáticos, un trastorno de pánico, un trastorno de ansiedad generalizada, un trastorno obsesivo compulsivo, o un trastorno delirante psicosomático.
Especificar si:
tipo con solicitud de asistencia: utiliza con frecuencia asistencia médica que incluye visitas al médico, pruebas y procedimientos.
Tipo con evitación de asistencia: nuevamente utilizar asistencia médica.
notas desgajarse en el criterio de investigar en exceso sobre su sospecha enfermedad por ejemplo Internet, y en varias ocasiones buscan el consuelo de la familia, los amigos o los médicos.
La preocupación es constante y se vuelve frustrante para los demás y puede dar lugar a una considerable tensión dentro de la familia, la ansiedad conduce al evitación de ser atractiva de situaciones por ejemplo visitar a miembros de nuestra familia de actividades por ejemplo hacer ejercicio de estas personas temen que puedan poner en peligro su salud.
Las características asociadas que apoyan el diagnóstico es tan con frecuencia en los centros médicos mucho más que los centros salud mental. La mayoría de las personas con trastornos sea próspera recibe una amplia aunque satisfactoria atención médica, aunque algunos están demasiado ansiosos para buscar atención médica.
Presentan una tasa de utilización de servicios médicos altas, aunque no de los servicios de salud mental. A veces consultan a varios médicos sobre otro de mayor tienen repetidamente hurtado negativos trastorno diagnósticas. En la atención médica llega a una paradójica exacerbación del ansiedad el momento de las pruebas de procedimientos diagnósticos, y de las pruebas médicas
No se impondrá satisfechos con atención médica que menudo tiene la sensación de que no están siendo tomados en serio por los médicos, en ocasiones estas preocupaciones pueden estar justificada desde que los médicos a veces son despectivos corresponden con frustración y hostilidad, es la respuesta a veces da lugar a la falta de un diagnóstico de una afección médica real.
Respecto a la prevalencia podemos decir que oscila entre 1.3 al 10% y que la media es de uno a dos años de ansiedad por la salud y o convicción de una enfermedad.
La prevalencia se le igualen hombres que mujeres.
Aunque el desarrollo del curso parece ser que es una afección crónica y recurrente con una edad de inicio en la edad adulta media temprana. La ansiedad relacionada con la salud aumenta con la edad pero la edad de los individuos con ansiedad importante sobre la salud de los entornos médicos no parece diferir de los otros pacientes en esos ámbitos. En el caso de personas mayores ansiedad relacionada con la salud a menudo se centra en la pelea de memoria, el trastorno aparece poco frecuente en los niños.
Respecto a los factores de riesgo y pronóstico podemos hablar de.
Ambientales el trastorno de ansiedad por enfermedad a veces puede estar precipitado por un estrés vital importante op una amenaza seria de lo benigna para la salud del individuo los antecedentes de abuso una infancia o de menor edad grave daño pueden predisponer a desarrollar la enfermedad la edad adulta.
Modificadores el curso entre un tercio a la mitad con trastorno de ansiedad por enfermedad presentan una forma transitoria que resulte con se asocia con menos comorbilidad psiquiátrica y con más comorbilidad médica y el trastorno ansiedad por enfermedad menos grave.
Las consecuencias funcionales del trastorno ansiedad por enfermedad casos deterioro importante la función chica y en la calidad de vida racional con la salud. Las preocupaciones sobre la salud a menudo interfiere en la reciente personales alteran desempeño laboral y perturban la vida familiar.
Las personas con trastorno de ansiedad por enfermedad pueden tener un riesgo elevado para el trastorno de síntomas somáticos y para los trastornos de la personalidad.
Aunque se considera un trastorno cercano al hipocondria, como es una enfermedad nueva no está muy estudiada su comorbilidad, se habla de 2/3 de los individuos con trastorno de ansiedad por enfermedad general menos otro trastorno mental mayor comorbido.
De la hipocondria se sabe que concurre con trastorno de ansiedad como el trastorno de pánico, el TOC, y el trastorno de ansiedad generalizada.
Respetar las características diagnósticas la media de personas con hipocondria ahora son clasificadas un trastorno de síntomas somáticos pero para un grupo se puede utilizar en su lugar el diagnóstico del trastorno sea por enfermedad. Trastorno sea por enfermedad implica una preocupación por tener aquí 1 U médica grave no diagnosticada como decimos en criterio A.
No parecen síntomas somáticos o situación sólo son de intensidad leve. De la violencia del paciente no proviene fundamentalmente de la propia dolencia física, sino más bien de sociedad sobre la importancia, el significado una cosa de dicha dolencia esto es la sospecha de un diagnóstico médico.
Cuando aparecen afección médica diagnosticar el ansiedad y la preocupación de la persona sordamente excesivas y desproporcionado a la gravedad de la enfermedad es el criterio B.
La preocupación por la idea de que es está enfermo acompaña de ansiedad considerable sobre la salud y la enfermedad. Punto C
Los trastornos de síntomas somáticos, y trastornos relacionados
Todos los trastornos que dan importancia a los síntomas somáticos asociados con un malestar y deterioro significativo. Las personas que aparecen con trastornos con síntomas somáticos manifiestos en los centros de atención primaria en los centros médicos aparecen menos en en el ámbito de la psiquiatría un centro relacionados con la salud mental.
El trastorno de síntomas somáticos, resalta la realización del diagnóstico basándose en los síntomas positivos y los signos(síntomas somáticos angustiantes y pensamientos, sentimientos y comportamientos anormales en respuesta a estos síntomas).
Una característica distintiva de muchos personas con trastornos de síntomas somáticos no son los síntomas somáticos en sí mismos, sino la forma en que los presentan interpretar. La incorporación de componentes cognitivos afectivos y conductuales en los criterios para el trastorno de síntomas somáticos proporciona una reflexión más amplia y precisa del verdadero cuadro que se podría obtener al evaluar no sólo las quejas somáticas.

En el DSM -5, vamos hablar de trastornos somáticos y trastornos relacionados.
Los criterios anteriores se centra la importancia de los síntomas sin explicación médica tales como síntomas que aparecen diversa medida, en los trastorno de conversión pero los trastornos de síntomas somáticos también puede acompañar a otros trastornos médicos diagnosticados.
El 25% de las personas con hipocondrio tiene algún grado de ansiedad por la salud en ausencia de síntomas somáticos y muchos de los síntomas de estos individuos no se considerarían para un diagnóstico de trastorno de ansiedad.
Todos los diagnósticos que tienen que ver con el tema somático se caracterizan por la atención importante a las preocupaciones somáticas, y a su presentación inicial principalmente en los centros médicos, en lugar de los centros de salud.

Trastornos de síntomas somáticos.
Criterios diagnósticos.
Se especifica: comprendía dolor, ante diagnosticado como trastorno doloroso, este especificados se aplica en individuos cuyos síntomas somáticos implica sobre todo dolor.
Especificar si persistente: un curso persistente se caracteriza por la presencia de síntomas intensos alteración importante y duración prolongada más de seis meses.
Especificar la gravedad actual.
Leve: sólo se cumple uno de los síntomas especificados en criterios de.
Moderado: se cumplen dos o más síntomas del los síntomas verificarse el criterio de.
Grave: se cumplen dos o más de los síntomas verificarse criterios de y además existen múltiples quejas somáticas, o un síntomas somáticos muy intenso.

Los individuos con trastorno de síntomas somáticos tienden a tener niveles muy altos de preocupación por la enfermedad como lo hizo el criterio de. Evalúan de forma errónea sus síntomas corporales y los considera amenazadores, perjudiciales molestos y a menudo piensan lo peor sobre su salud, incluso cuando la hay pruebas de lo contrario, algunos pacientes todavía temen que sus síntomas sean graves.
Algunos individuos con este trastorno parecen sensibles a los efectos secundarios de los medicamentos. Algunos sienten que su evaluación médica tratamiento no son suficientes.
Las características que apoyan el diagnóstico se centra en atención cognitiva de los síntomas somáticos, la atribución de las sensaciones corporales normales a una enfermedad física, con consecuencias terribles, preocupaciones acerca de la enfermedad y el temor de que cualquier actividad física puede dañar el cuerpo., Por haber repetidas comprobaciones corporales de anomalías, la búsqueda repetitiva de atención médica y seguridad gravitación de la actividad física esto se da mucho en los trastornos de síntomas somáticos graves y persistentes.

Cualquier intento de tranquilizar por parte del médico y de explicar que los síntomas no son indicativos una edad física grave, suelen ser desechados por los individuos lo que experimentan como si el médico no tomara síntomas como debería de tomar los, estos pacientes no acuden a los centros salud mental, acuden más a médicos de medicina general, la derivación a un centro de salud mental lo viven con auténtico rechazo, porque ellos consideran que no tiene ninguna enfermedad mental.
El trastorno de síntomas somáticos asocié con trastornos depresivos, existe un mayor riesgo de suicidio.
Respecto a la prevalencia, aunque su prevalencia desconocida pero se ha calculado que la prevalencia del trastorno de síntomas somáticos puede estar en la población adulta general entre un cinco y el 7%. Respecto al sexo las mujeres tienden a referir más síntomas somáticos los varones y la prevalencia del trastorno de síntomas somáticos es mayor en mujeres.
Respecto al desarrollo del curso es frecuente que las personas mayores los síntomas somáticos enfermedades médicas concurrentes son frecuentes por lo general es importante hacer un buen diagnóstico en el criterio de. El trastorno de síntomas somáticos puede estar poco diagnosticados los adultos mayores de estos síntomas como la fatiga el dolor se consideran como parte del envejecimiento normal o porque la preocupación por la enfermedad se considera comprensible en las personas mayores, ya que tiene más enfermedades que las personas jóvenes y toma más medicación. Y aparte el trastorno depresivo concomitante es como de las personas mayores que se presentan con numerosos síntomas somáticos.
En los niños los síntomas más comunes son dolor abdominal recurrente no de cabeza, la fatiga las náuseas. Aunque lo normal es que predomine un solo síntoma los niños más que los adultos.

Esta preocupación de los niños se supone que rara porque es más común que aparezca la adolescencia. La respuesta de los padres ante los síntomas es importante, ya que esto puede determinar el nivel de angustia asociada. Los padres son importantes respecto a la búsqueda ayuda médica, la interpretación de los síntomas del tiempo que los niños fatal a la escuela.
Factores de riesgo y pronóstico.
Temperamentales el logro de la presea de afectividad negativa entre paréntesis neuroticismo) certificado como factor de correlación/riesgo independiente de un gran número de síntomas.
La comorbilidad con las ideas de la depresión es frecuente puede agravar los síntomas y deterioro.
Ambientales el trastorno de síntomas somáticos frecuente en los individuos con escasa escolarización de educación y bajo nivel socioeconómico, y en aquellos que han experimentado recientemente eventos estresantes sus vidas.
Modificadores del curso los síntomas somáticos persistente se asocian con determinadas características demográficas, el sexo femenino, más edad escasa escolarización, nivel socioeconómico bajo, el desempleo) con los antecedentes de abuso sexual u otra adversidad de la niñez, con enfermedad crónica concomitante o trastornos psiquiátricos como son la depresión, ansiedad el trastorno depresivo persistente (distimía), el pánico) con el estrés social y con factores de reforzamiento social, tales como beneficios de la enfermedad.
Los factores cognitivos que afectan la evolución clínica son la sensibilización al dolor, una mayor atención a las sanciones corporales y la atribución de los síntomas corporales a una posible enfermedad médica en lugar de reconocer las como un fenómeno normal o de estrés psicológico.
Como consecuencia funcionales del trastorno de síntomas somáticos, nos encontramos con un deterioro importante en el estado de la salud. Es probable que muchos individuos con trastorno síntomas somáticos graves de los deterioro de más de dos desviaciones estándar por de bajo de la población normal en la clasificación del estado de salud.
Respecto a la o morbilidad, trastorno de síntomas somáticos presenta una alta con morbilidad con trastornos médicos, así como con trastorno de ansiedad y depresión. Cuando es la edad médica concurrentes el grado deterioro es más marcado de lo que cabría esperar por la enfermedad física en sí misma.


TALLERES SOBRE HIPNOSOS CLINICA, MINDFULNESS, TRASTORNOS DE APRENIZAJE, TERAPIA COGNITIVO-CONDUCTUAL, Y ANOREXIA-BULIMIA.
SABADOS, DESDE JUNIO, 4 HORAS, CURSO TEORICO-PRACTICO, PRECIO 30 EUROS
no son gratuitos, porque el objetivo, no es captar clientes
TALLER HIPNOSIS CLINICA Y REGRESION

Taller de Iniciación a Hipnosis Clinica y Regresiones
Conducido por : Concha Etiens. Psicologa, Licenciada en Psicologia y Especialista en Psicologia Clinica y Psicoterapia. Amplia experiencia.
Tfno: 607682921 de reservas.
Correo:conchaetiens@hotmail.com
Curso: Teórico-práctico -Hipnosis y regresión
Explicaciones teóricas sobre hipnosis –
Práctica sobre relajación con hipnosis
– Explicaciones sobre regresiones
– Ejercicio sobre Regresión, hacia una situación emocional positiva
– Comentarios, y Preguntas
– Documentación y Bibliografia
– Copia de relajación con hipnosis para la práctica uno mismo.

En Collado-Villalba Fecha: 18 de Abril de 2020
Horario: Sabado de 10 a 14 horas
Máximo 12 personas Precio: 30 euros Las Suertes de Villalba 97, 2º
Nuevas Fechas
Taller de Mindfulness, enfocado al crecimiento personal, y resolución de problemas.
con documentación y bibliografia

En Collado-Villalba, fecha: 11 de Febrero de 2020. Horario de 10 a 14 horas
Maximo 12 personas, precio 30 euros. Las suertes de Villalba 97, 2º C
————————————————————————————-
Taller de Trastornos de aprendizaje, Causas, Diagnostico, Trastorno por deficit de atención, Trastorno de atención, trastornos de conducta, Tratamiento, individual, grupal, familiar, comentarios y preguntas. Documentacion y bibliografia
-En Madrid: Fecha sabado 3 de Febrero de 2018,
En Collado-Villalba, fecha: sabado 29 de Febreo de 2020
en horario de 10 a 14 horas, sabado
Maximo 12 personas, precio 30 euros. Las suertes de Villalba 97, 2º C

————————————————————————————-
Taller de Terapia de cognitivo-conductual
-solucion de problemas
-reestructuración cognitiva
-entrenamiento manejo de ansiedad
– tecnicas de relajacion
– autoinstrucciones
– tecnicas de autocontrol
– entrenamiento en habilidades sociales
– documentación y bibliografia
En Collado-Villalba, sábado 7 de Marzo de 2020
horario de 10 a 14 horas
Máximo 12 personas, precio 30 euros, Las Suertes de Villalba 97, 2º C